Serviços Personalizados
Artigo
Estudios Económicos
versão On-line ISSN 2525-1295
Estud. Econ. vol.30 no.60 Bahía Blanca jan. 2013
Actores, contratos y mecanismos de pago: el caso del sistema de salud de Neuquén
Daniel Maceira* - Marilina Urrutia*
* Centro de Estudio de Estado y Sociedad (CEDES)- Sánchez de Bustamante 27 C1173 AAA, Buenos Aires www. CEDES.org (54-11-4865-1707)
enviado: octubre 2012
aceptado: febrero 2013
Resumen
Se propone analizar la estructura del mercado de servicios de salud en Neuquén, los mecanismos de contratación y pago y los resultados generados, a partir del mapeo de actores, la realización de entrevista y la administración de un cuestionario a establecimientos de salud. A pesar de la estructura de pagos por prestación, las aseguradoras y clínicas establecen mecanismos de transferencia de riesgos financieros aguas abajo mediante techos prestacionales y gestión de débitos. La existencia de copagos y la capacidad de diferenciación limitan la absorción directa. Por otro lado, en una provincia que no ha suscripto la normativa de reintegro mediante la figura del Hospital de Gestión Descentralizada, la capacidad de recupero financiero se encuentra asociada a la gestión del Hospital.
Clasificación JEL: I11
Palabras clave: Sistema de Salud de Neuquén; Información Asimétrica en Salud; Teoría de la Agencia; Mecanismos de Pago.
Abstract
To analyze the effects of Neuquén's health care markets over contractual and payment mechanisms. Study results on coverage, risk transfers and equity using stakeholder analysis through interview with key actors and multiple choice questionnaires among providers. Despite fee for service shows to be the main payment mechanism in the Neuquén's health care system, insurance institutions and private providers found the way of developing risk sharing mechanisms through budgetary ceilings and debit management. The use of copayments and the possibility of differentiation among providers allow financial risk transfers downstream to the patients. On the other hand, the Province has not agreed to implement legislation on Public Hospital's decentralized management, shifting the design and implementation of cost recovery policies to Hospital Directors.
JEL Classification: I11
Key Words: Neuquén's Health Care System; Asymmetric Information in Health Care; Agency Theory; Payment Mechanisms.
INTRODUCCION
La naturaleza federal de nuestro país y la descentralización y segmentación de su sistema de salud determina que cada provincia tenga el control financiero y la capacidad de gestionar los recursos que pertenecen a su propia jurisdicción, basándose en sus características idiosincrásicas, tanto desde la perspectiva epidemiológica y de infraestructura sanitaria, como desde la relación entre las distintas instituciones intervinientes en el sector. Por otro lado, la cobertura de salud se encuentra compartida entre el sector público, las Obras Sociales (nacionales, provinciales y la de los jubilados y pensionados) y el sector privado, con fuertes interrelaciones en la provisión de servicios, el financiamiento y la coordinación en aseguramiento social.
En este esquema descentralizado y segmentado, las respuestas institucionales que han desarrollado los distintos actores del sector salud difieren entre provincias. Ello ha generado un conjunto de contratos entre aseguradores (sociales y privados) y proveedores donde cada pagador posee un menú de oferentes, en tanto que cada prestador cuenta con varias fuentes (pública o privada) de financiamiento y mecanismos de pago (prospectivos o retrospectivos).
El presente trabajo propone analizar la asociación existente entre la estructura del mercado y proveedores de servicios de salud, y cómo ello afecta los esquemas de transferencia y absorción de riesgo en la cadena vertical de prestadores en el caso particular de la Provincia de Neuquén.
El fin último es el de mostrar como la aplicación y la implementación de cambios en incentivos monetarios a través de los mecanismos de pago, establecidos en los contratos entre financiadores y prestadores, son condicionados por el tamaño, la composición del mercado prestador y sus fuentes de financiamiento. De este modo, el contrato es el espacio donde se ponen de manifiesto los poderes relativos de cada uno de los actores intervinientes (gobiernos, instituciones de seguridad social, seguros prepagos, prestadores institucionales e individuales y sus organizaciones de representación -círculos médicos y asociaciones de clínicas-), incidiendo sobre los resultados del sistema.
El trabajo introduce en la sección I el marco teórico en el que se apoya el desarrollo de la investigación, para presentar en las secciones II y III una breve descripción del sistema argentino de salud y el contexto socio-económico y sanitario de Neuquén, respectivamente. La sección IV avanza en una descripción del sistema de salud neuquino y su participación en la cobertura provincial, en tanto la sección V discute la estructura de contratos, incentivos y pagos, dentro de un marco de organización sectorial particular, donde las capacidades relativas de negociación se ponen de manifiesto. A lo largo de este desarrollo se procura responder a los siguientes interrogantes:
- ¿Qué características posee la estructura del mercado privado de la salud de la provincia? y ¿Cuál es el nivel de competencia percibida por los prestadores?
- ¿Cuáles son los factores que determinan la competencia entre establecimientos en la provincia?
- ¿Cuáles son las estrategias desarrolladas por los prestadores para atraer pacientes y cuáles para atraer financiadores?
- ¿Existe homogeneidad de cobertura entre los distintos Departamentos de la Provincia?; ¿Quién define las características del contrato?
- ¿Cuáles son los criterios de selección de los financiadores al momento de identificar interlocutores en el área prestacional?
- Finalmente, y desde la perspectiva de política pública, ¿Cuales son las características de este subsistema de provisión de servicios de salud que lo diferencia del subsector privado?
I. MARCO TEORICO
La literatura económica se refiere al tipo de contratos que crea incentivos en base a información imperfecta como teoría de la agencia (Maceira, 1998). La misma analiza la relación contractual formal e informal en que uno o más actores, denominados como el Principal, encargan a otra persona llamada Agente la realización de una tarea o la prestación de un servicio que aquel no puede observar y que implica la delegación de cierto poder de decisión en el agente.
La problemática de la delegación se refiere a la necesidad de diseñar soluciones que regulen la conducta de los agentes, ya que se espera que éstos debieran actuar en la dirección de los objetivos del principal y no sólo en función de sus propios intereses (Fama and Jensen, 1983).
La aplicación del problema del Principal-Agente a la relación particular entre el pagador (Principal) y el prestador (Agente) del servicio de salud permite relacionar la teoría de la agencia con el mercado de atención médica. El pagador (obra social/prepaga) no tiene posibilidad de monitorear la acción del prestador (sanatorio/médico), sin embargo, observa el resultado de dichas acciones.
La peculiaridad de aplicar la teoría de la agencia al sector de asistencia médica es la existencia de dos principales (el paciente y el seguro) vinculado con la presencia del "tercer pagador": el paciente no abona directamente al sistema sanitario sino a través del seguro. Ello requiere, desde la perspectiva del agente prestador, atender los requerimientos de dos principales con funciones objetivos no necesariamente coincidentes, generando conflictos de intereses.
La presencia de información asimétrica entre los individuos es el principal obstáculo para monitorear esfuerzos en una relación contractual. En el caso de los sistemas de salud, se refiere a la relación contractual entre pacientes y prestadores o entre financiadores y proveedores.
El médico adquiere un rol especial ya que sus opiniones determinan las decisiones de consumo del paciente a través de sus prescripciones, definiendo tanto el proceso de atención diagnóstica como terapéutica. La aleatoriedad y la dificultad individual de predecir temporalmente el flujo de consumo de servicios de salud y, por lo tanto, de sus costos asociados conllevan la necesidad del aseguramiento de los costos prestacionales a fin de "diluir" el riesgo individual en un "pool" o grupo de población beneficiaria. La naturaleza institucional de la función del aseguramiento dependerá de factores tales como el vínculo voluntario/obligatorio entre beneficiarios y la institución aseguradora, la naturaleza de los beneficiarios, los criterios de determinación de los aportes que hacen al financiamiento y las prestaciones incluidas.
El problema presentado plantea la necesidad de diseñar instrumentos que permitan alinear los intereses de las partes involucradas en el sistema de salud sabiendo que cada actor cuenta con determinado poder relativo e información dentro del sistema de relaciones.
Existen dos alternativas al desarrollo de mecanismos de regulación de comportamientos oportunistas, una está asociada con el ejercicio por parte de los principales de sus derechos de control sobre los agentes monitoreando sus conductas, la segunda se refiere a la producción de incentivos hacia los agentes, tratando de modificar sus intereses, delegando en ellos la capacidad de apropiación de algunos de sus retornos residuales.
El primer sistema supone un énfasis sobre el monitoreo del comportamiento del agente en función de normas de trabajo explicitadas, el segundo implica la implementación de estrategias que promuevan un comportamiento orientado hacia ciertos objetivos.
Según la teoría del Principal-Agente, no existe un contrato perfecto, pero puede llegarseal mejor acuerdo posible si el Principal genera incentivos de manera tal que la mejor opción para el Agente sea alinear lo más posible sus metas con las del principal.
El diseño de un sistema de remuneración capaz de alinear los esfuerzos del agente con los objetivos del principal deberá basarse en dos componentes: el nivel de pago y la estructura de pago (Maceira, 2011). El nivel debe ser mayor o igual al pago que el agente podría recibir en otras circunstancias similares, la estructura de pago debe ser diseñada de manera tal que provea el más alto premio al agente por su esfuerzo.
Un sistema de pago se define como un conjunto de incentivos en los proveedores que impactan en el comportamiento de los mismos en términos de cantidad, calidad y tipos de servicios que prestan (Chernichovsky, 2003).
Tradicionalmente los mecanismos de pago más utilizados han sido tres: capitación, pago por prestación y salario.
a) Capitación: Es un mecanismo prospectivo o anticipado que presenta el grado más alto de estandarización de los ingresos médicos, ya que tiene en cuenta la persona atendida en vez del acto médico como unidad de remuneración.
Los prestadores reciben una cantidad acordada de antemano por cada persona enrolada (cápita); esta cantidad capitada debe cubrir un nivel específico de cuidado de la salud y ofrecer un paquete definido de servicios, por un período de tiempo predeterminado (Maceira, 2008).
b) Pago por prestación: Es un mecanismo de pago retroactivo a través del cual el médico recibe un ingreso por cada procedimiento o prestación que realiza al paciente. El valor monetario de cada servicio prestado puede ser independientemente determinado por el prestador en cada instancia, variando con la dificultad del caso particular o del juicio del mismo acerca de la afluencia del paciente, o puede ser estipulado por medio de un cronograma de tasa por servicio al inicio de un período de tiempo, donde todos los pagos dentro del lapso convenido se basan en dicho cronograma.
c) Salario: En este sistema prospectivo el médico recibe una cantidad fija de dinero por un período de trabajo específico (cantidad fija de horas trabajadas), sin importar la cantidad de servicios prestados, el número de personas atendidas, el número de casos ni la severidad de los mismos.
Tabla 1 - Principales mecanismos de pago
Ellis y McGuire (1986) señalan que un método de reintegro mixto que combina elementos de los sistemas de pago anticipado y retroactivo, puede ser la mejor alternativa para llegar a un término medio entre los objetivos de los tres actores, resultando ser superior a los otros dos sistemas de pagos extremos ya que mejora los incentivos a la eficiencia, reduce los estímulos a admitir o reclasificar innecesariamente pacientes y disminuye el riesgo que enfrentan los prestadores del servicio cuando no son pagados en función de los costos incurridos.
De las características que presenta un contrato de salud se desprenderán un conjunto de incentivos con impacto en la cantidad y la calidad de la utilización de los servicios médicos, la transferencia de riesgo entre actores y la eficiencia de la utilización de los recursos.
De la descripción precedente parecería ser que un contrato que define un sistema de pago retrospectivo estimula a los médicos a inducir la demanda de sus pacientes por mayores servicios ocasionando altos costos en tratamientos y administrativos, mientras que un contrato que estipula pagos prospectivos ayuda a controlar los costos pero resulta menos eficiente en la calidad y cantidad de atención médica ofrecida.
En este sentido, la dirección de dichos efectos generalmente no resulta compatible entre actores, un financiador probablemente prefiera transferir el riesgo financiero al prestador a través de contratos capitados y, a la inversa, el prestador prefiriera contratos por prestación. Es por ello que el diseño e implementación de los contratos de salud se encuentran en función del poder de negociación de las partes en busca de obtener el contrato de salud que maximice sus beneficios.
Por otro lado, es importante considerar que la relación entre mecanismos de pago definido en el contrato y resultado de los servicios de salud no necesariamente es unívoca, sino que depende del contexto en el cual se enmarcan.
Tabla 2 - Ventajas/desventajas potenciales de cada mecanismo de pago
En otras palabras, la capacidad o poder relativo de negociación de las partes se halla condicionado por el modelo organizacional en el cual se desenvuelven los agentes, precisamente este modelo se refiere a las condiciones de oferta y demanda que definen espacios con diferentes características de pacientes y prestadores así como también diferentes reglamentaciones institucionales y dotaciones de recursos (Maceira, 1998).
Así, la combinación final de las condiciones de oferta y demanda propias del mercado de salud determinará la capacidad de negociación de los financiadores y proveedores y el impacto en los resultados del sistema.
El presente estudio se propone analizar las condiciones de demanda y oferta que definen la estructura del sistema de salud de la Provincia de Neuquén.
Antes de avanzar con el análisis del mercado de salud de la Provincia, en la siguiente sección se presenta el sistema de salud de Argentina a partir de una breve descripción del contexto socio-económico-sanitario y de las características propias de cada uno de los subsistemas públicos, de seguridad social y privado que lo integran.
II. METODOLOGIA
La metodología incorporó cuatro etapas: La primera incluyó la revisión de literatura sobre relación de agencia y mecanismos de pago en salud y la recolección de información administrativa sobre el Sistema de Salud de Neuquén. Las principales fuentes fueron las páginas Web de la Subsecretaría de Salud y del Instituto de Seguridad Social de Neuquén, como las de otros organismos involucrados (Asociación de Clínicas, Sanatorios y Hospitales Privados de Neuquén, PAMI, Colegios de Médicos, Hospital Provincial Regional, etc.). Ellas fueron complementadas con datos de la Superintendencia de Servicios de Salud, la Dirección Provincial de Estadísticas y Censos, del Sistema Integrado de Información Sanitaria del Ministerio Nacional y del Censo Nacional de Población y Vivienda de 2001 y 2010.
La segunda etapa involucró la selección de los Departamentos donde se radicaría el trabajo de campo. A partir de la oferta prestacional existente y características poblacionales y socio-demográficas, se optó por tres Departamentos de escalas disímiles: Confluencia, Zapala y Pehuenches. En cada uno de ellos se seleccionaron los establecimientos, y se desarrollaron los instrumentos utilizados en las siguientes etapas metodológicas: entrevistas pautadas a clínicas privadas y establecimientos públicos, y un mapeo de actores sanitarios de la provincia mediante entrevistas semiestructuradas.
En la tercera etapa se desarrolló el encuentro con establecimientos polivalentes con internación de media y alta complejidad provincial, tanto público como privado. El cuestionario estuvo estructurado en módulos, para recoger información sobre producción, características de los contratos, relación con financiadores y mecanismos de pago. Adicionalmente, el cuestionario para prestadores públicos incluyó referencias sobre mecanismos de toma de decisiones y recupero financiero.
La etapa siguiente se concentró en la realización de entrevistas en profundidad con los actores claves del sistema de salud provincial, identificados en la etapa metodológica primera. Se contactó a funcionarios del Ministerio de Salud Provincial (Ministro de Salud, Director de Recupero Financiero, Referente de Estadísticas y de Atención Primaria de la Salud), al presidente de la Obra Social Provincial (ISSN), al Presidente de la Asociación de Clínicas y referentes del Colegio Médico.
La cuarta y última etapa implicó el armado y procesamiento de las bases de datos obtenidas a fin de responder a las preguntas de investigación y testear las hipótesis.
III. SISTEMA DE SALUD ARGENTINO
La organización sanitaria del país se enmarca dentro de un contexto federal, el cual determina que cada provincia tenga el control financiero y la capacidad de gestionar los recursos que pertenecen a su propia jurisdicción.
El Ministerio de Salud de la Nación (MSN) es la institución rectora nacional a cargo del financiamiento de un grupo de programas federales (vacunas, medicamentos, atención primaria, etc.), que dan cuenta del 16% del gasto público total del país en salud. Sin embargo, no se encuentra bajo su órbita el financiamiento ni la gestión de la red pública de servicios como sus centros de salud asociados.
Los presupuestos sub-nacionales financian los recursos humanos y de infraestructura, en tanto el MSN garantiza el acceso a medicamentos de atención primaria, insumos y coordinación de programas. El Consejo Federal de Salud (COFESA) es el ámbito de reunión de las autoridades provinciales en salud, aunque sus resoluciones no revisten decisiones formales de política, sino lineamientos de acción sugeridos (Maceira, en prensa).
El subsistema público presta servicios de manera gratuita y universal a todos los habitantes. Sin embargo, la provisión se concentra principalmente en aquellos grupos sociales que no disponen de cobertura formal (desempleados, subempleados y trabajadores informales sin obra social o prepaga), pertenecientes a los quintiles más pobres. La población que se comporta como demanda natural de este subsector representa aproximadamente el 34% de los habitantes del país.
El subsistema de Obras Sociales está constituido por tres grupos de instituciones, las Obras Sociales Nacionales (OSN reguladas por la Superintendencia de Servicios de Salud (SSS)), las Obras Sociales Provinciales (OSP) y el Instituto Nacional de Seguridad Social para Jubilados y Pensionados (PAMI) que en conjunto brindan cobertura en salud al 56% de la población.
Al interior del primer grupo, de aproximadamente 280 instituciones, existen mecanismos solidarios de transferencias de recursos entre y al interior de las mismas, por niveles de ingreso. El criterio de subsidio cruzado entre OSN se realiza mediante el Fondo Solidario de Redistribución, lo que garantiza la cobertura de un programa amplio de intervenciones, el PMO. Por otra parte, la recaudación de porcentajes similares del ingreso garantiza mayor contribución de los aportantes relativamente más ricos. Sin embargo, el 63% de las instituciones del subsistema tienen una cantidad de afiliados inferior a los diez mil, al tiempo que quince Obras Sociales concentran el 50% del padrón, reduciendo la efectividad del sistema en su conjunto (Maceira, 2008).
La mayoría de las OSN, como agentes gerenciadores de recursos, no cuenta con prestadores propios por lo que recurren a la contratación de prestadores públicos y fundamentalmente privados, los cuales se encuentran organizados en instituciones intermedias (Asociaciones de Clínicas y Sanatorios).
Con aproximadamente un 14% de la población a cargo y un 22% de los recursos del sistema total, las veinticuatro Obras Sociales Provinciales (OSP) son entidades autárquicas que actúan independientemente de la Superintendencia. La principal fuente de ingresos de las OSP está constituida por los aportes de sus afiliados y de las contribuciones del empleador. Brindan cobertura a todos los empleados estatales y grupo familiar, utilizando el PMO definido por la Superintendencia como parámetro de cobertura local.
El PAMI, creado en el año 1971 como institución autárquica dependiente funcionalmente del Ministerio de Salud, concentra a la población pasiva bajo una única cobertura social, universal y obligatoria. Es la caja de seguridad social de mayor cobertura del país (7%), su gestión es centralizada y opera mediante la contratación de prestadores individuales y hospitalarios, públicos y privados de todo el país (Maceira, 2012). Su financiamiento proviene de las contribuciones y aportes de los trabajadores activos y de los propios jubilados a quienes se les descuenta un porcentaje de sus haberes.
Finalmente, el sistema privado de aseguramiento está integrado por empresas de medicina prepaga bajo la órbita regulatoria de la SSS. Este subsector se financia a partir del aporte voluntario de sus usuarios, representado mayoritariamente por los quintiles más altos de la población en términos de ingreso.
Esta lógica segmentada se reproduce al interior de cada provincia, de la cual la provincia de Neuquén no se encuentra ajena. Las próximas secciones analizan sus particularidades.
IV. PROVINCIA DE NEUQUEN
IV.1. Características socioeconómicas - sanitarias de la provincia
La provincia de Neuquén posee una superficie total de 98.078 km2 y una densidad poblacional de 5,82 hab./km2. Se encuentra dividida en 16 departamentos, siendo el departamento Confluencia el que concentra el 66% de la población total (ver Tabla 3), en el cual se ubican la zona metropolitana (donde viven el 30% de los neuquinos) y tres de las cinco ciudades más importantes (Centenario, Plottier y Cutral-Co). Según datos del Censo 2010, el 49% de la población no cuenta con cobertura formal de salud (obra social o prepaga), siendo las pequeñas localidades de Catán Lil, Collon Curá y Picún Leufú, las de menor cobertura sanitaria relativa.
Tabla 3- Indicadores Socio-demográficos de la Provincia de Neuquén
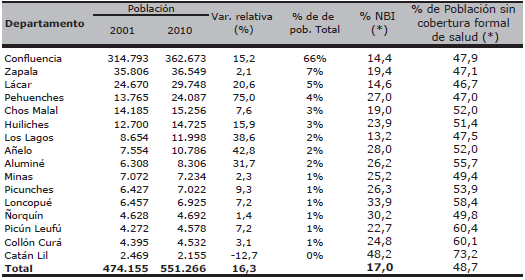
Fuente: INDEC. Censo Nacional de Población, Hogares y Viviendas 2001 y 2010. Nota: La población total incluye a las personas viviendo en situación de calle.(*) Datos 2001.
Para el año 2010, Neuquén fue la tercera provincia con mayor gasto en salud per cápita, $1.640, (luego de Santa Cruz y Tierra del Fuego). Asimismo, Neuquén se encuentran por encima de la media nacional en relación al porcentaje del gasto público que destina al rubro salud, 11,2% del gasto total.
Previo a la década de los '70, los altos índices de muertes en niños menores de un año era una de las principales problemáticas en materia sanitaria, con 120/000 en 1961. Se observa en la Figura 1 que a partir de ese período dicha tasa presenta una tendencia descendente y a partir del '86 se ubica sistemáticamente por debajo de la tasa nacional. En el año 2008 la provincia alcanzó su valor histórico más bajo (7,4 cada mil nacidos vivos), siendo la segunda provincia luego de Tierra del Fuego en presentar la tasa de mortalidad infantil más baja. Actualmente, Neuquén presenta uno de los mejores indicadores de mortalidad infantil del país, ubicándose en el tercer lugar (9,2 cada mil nacidos vivos), luego de La Pampa y Ciudad de Buenos Aires.
Figura 1-Evolución de la Tasa de Mortalidad Infantil
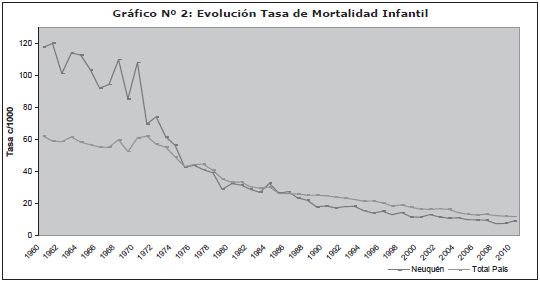
Fuente: Período 1960-1999, McGuirre 2001. Período 2000-2010 "Estadísticas Vitales en Salud", Dirección de Estadísticas e Información en Salud (DEIS) - Ministerio de Salud de la Nación.
Estos resultados evidencian una estrategia sanitaria basada en la atención primaria en salud, que se constituyó en el eje del Programa de Salud llevado a cabo a partir de la década del '70, y que se volvió un ejemplo a nivel local e internacional. La sección siguiente avanza en la descripción de los antecedentes sanitarios previos al plan de Salud de los '70 y la política sanitaria abordada a partir de entonces.
IV.2. Reseña histórica del sistema de salud
En los años sesenta el sistema de salud de la provincia de Neuquén presentaba la misma fragmentación sectorial que en el resto de las provincias. Por un lado, el desarrollo del subsector público y, por otro, el correspondiente a las obras sociales. Ambos subsectores se encontraban representados, respectivamente, en el Plan de Salud y la instalación del Policlínico Asociación Neuquina de Obras Sociales (ANDOS).
El comienzo del Plan de Salud de Neuquén tiene lugar en marzo de 1970 cuando el Gobernador Felipe Sapag, por solicitud de su Ministro de Bienestar Social Dr. Alberto Del Vas, designa al Dr. Néstor Perrone como Director General de Salud (el Dr. Perrone fue luego el primer Subsecretario de Salud en 1971) y, a propuesta de éste último, incorpora a la Dra. Elsa Moreno como Directora de Maternidad e Infancia. A partir de entonces, Neuquén se convierte en la primera provincia argentina en introducir un sostenido y amplio programa de atención primaria de la salud.
La situación de salud de aquellos años se resume con los siguientes indicadores:
- Alto crecimiento poblacional, con una tasa de fecundidad en 1955 que duplicara el promedio nacional, sumada a una alta migración y un acelerado ritmo de urbanización.
- Alta mortalidad infantil (102 por 1000), la tercera luego de Jujuy y Salta (129 y 109 por mil respectivamente, con prevalencia de enfermedades respiratorias, diarreas y causas mal definidas).
- 25% de los partos eran domiciliarios, sin controles durante el embarazo.
- El sector oficial era el único efector en el 86% del territorio con 30 establecimientos, de los cuales sólo 19 poseían internación, sin oferta en pediatría y neonatología.
- Solamente 250 enfermeras (3 de cada 4 empíricas) brindaban servicios en la provincia.
"El Plan de Salud Provincial de Neuquén, implementado en 1970, y cuyos lineamientos se conservan en la actualidad, representó un esfuerzo enérgico por el gobierno provincial para brindar atención primaria de salud a los pobres" (Leonfanti y Chiesa, 1988). Entre los principios más destacados que orientaron las acciones del Plan se pueden mencionar1:
- El reordenamiento del Nivel Central con la creación de cuatro direcciones normativas: Atención Médica, Saneamiento Ambiental, Servicios Técnicos Generales y Administración, correspondiendo la responsabilidad ejecutiva a la Dirección General de Salud a través de cuatro zonas sanitarias.
- La descentralización: se elevó el rango de la entonces Dirección de Salud Pública transformándola en Subsecretaría asistida por una Dirección General encargada de coordinar al Nivel Central con las Zonas Sanitarias.
- La Zonificación e integración de todos los efectores oficiales, asumiendo la estrategia de Atención Primaria de la Salud como eje vertebral dentro de un sistema de complejidad creciente. Cada Zona Sanitaria (con cabeceras en Neuquén, Zapala, Chos Malal y San Martín de los Andes) era la repetidora técnica del nivel central, con responsabilidades de supervisión y control del cumplimiento de las actividades programadas en los establecimientos que de ellas dependían.
- La organización de la red de servicios según niveles de complejidad y la construcción de hospitales, centros periféricos y puestos sanitarios en todo el territorio provincial según las necesidades detectadas.
- El desarrollo del recurso humano asumiendo el régimen de dedicación exclusiva como modo de contratación preferencial, priorizando su formación.
- La implementación de nuevas modalidades de atención: visitas médicas programadas a poblaciones nucleadas y la ampliación de los horarios de atención para aumentar la accesibilidad.
- El desarrollo de normas de atención con la finalidad de ordenar las prestaciones para la población de una manera efectiva e igualitaria.
- El desarrollo de la información a través de la normalización de los registros y el perfeccionamiento en la recolección y la elaboración de datos para generar estadísticas de salud confiables. Se enfatizó en la diseminación de información en todos los niveles del sistema.
- La incorporación de los conceptos de administración de salud (determinación de prioridades, programación, uso racional de recursos, evaluación, etc.) en todos los estratos del sector.
Para llevar adelante estas actividades programadas se aumenta el gasto destinado a salud así como el personal empleado en el sector. El gasto, después de caer un 91% entre 1961 y 1966, se elevó 444% entre 1961 y 1972. Asimismo, la relación médicos cada diez mil habitantes pasó de 6 a 12 entre 1970 y 1982, la de enfermeras de 16 a 21, y la del personal de salud de 44 a 70 (Leonfanti y Chiesa, 1988).
Este conjunto de medidas permitió dar un giro importante a la situación de salud provincial:
- En el período 1970-1986 se duplicó la proporción de mujeres embarazadas atendidas por médicos, bajó del 27 al 6% la proporción de nacimientos extra-hospitalarios, y aumentó del 51 a 68% la proporción de niños menores de dos años controlados (Leonfanti y Chiesa, 1988).
- La proporción del personal de enfermería sin capacitación formal se redujo de 85% en 1970 a cero en 1985 (Gorosito y Heller 1993).
- En el período 1970-2006 los partos domiciliarios cayeron de 27% a 0.2% y la tasa de natalidad se redijo de 34.7 por mil a 20.3 por mil (Subsecretaría de Salud de Neuquén 2006).
"El sistema de salud neuquino conserva muchas de las iniciativas de los años setenta. La población se encuentra satisfecha y aún confía en el sistema público. Paralelamente, la tasa de mortalidad infantil se mantiene entre las más bajas del país. Asimismo, la participación de la comunidad en la gestión, la promoción de la salud y la cultura evaluativa se instalaron desde los inicios y se mantienen en la actualidad" (Perrone y Moreno, 2008).
V. ORGANIZACION SECTORIAL DEL SISTEMA DE SALUD DE LA PROVINCIA
El Estado definió su responsabilidad para con la Salud en la Constitución Provincial, dictada en 1957, donde se declara que "Es obligación ineludible de la Provincia velar por la Salud y la Higiene Públicas, especialmente en lo que se refiere a la prevención de enfermedades, poniendo a disposición de sus habitantes, servicios gratuitos yobligatorios en defensa de la salud, por lo que ésta significa como capital social".
El nivel central es conducido por la Subsecretaría de Salud, dependiente del Ministerio de Salud y Seguridad Social, y a su vez conduce las Jefaturas de las Zonas Sanitarias. En cada una de éstas, hay un Hospital Cabecera Zonal de mediana complejidad donde derivan los hospitales de baja complejidad, ubicados en localidades vecinas. En diferentes parajes de las áreas rurales existen Puestos Sanitarios, a cargo de agentes sanitarios que reciben visitas médicas y odontológicas periódicas desde su hospital base.
La organización sectorial precedente se traduce en grupos de programas, proyectos y acciones, subdivididos en grandes áreas o temáticas tendientes a favorecer la atención de la demanda espontánea. El modelo público muestra una estructura de amplia concentración de recursos en el Departamento Confluencia (donde se localizan la Zona Metropolitana y I), donde seconcentra el 61% de la población.
Tabla 4. Indicadores de recursos según zona sanitaria
El subsector Privado ha localizado sus efectores con internación en las ciudades de mayor concentración poblacional, siendo 13 establecimientos de internación y una cooperativa de trabajo localizados en seis ciudades de la Provincia (6 en la Capital Provincial, 2 en Cutral-Có, 2 en Zapala y 1 en las ciudades de Centenario, Plaza Huincul y Rincón de los Sauces). No existen establecimientos privados con internación en las zonas más alejadas de la Provincia, convirtiendo al subsector público el único efector en las Zonas Sanitarias III y IV.
El 6 de noviembre de 1958 el gobierno de la provincia concreta la creación de la Caja de Obra Médico Asistencial a partir de la sanción de Ley Provincial N°42, y dos años más tarde, la sanción de la Ley 178 crea y reglamenta la Caja de Previsión Social de la Provincia. En 1963 se puso en funcionamiento la Caja de Previsión Social, como espacio de políticas destinadas a la protección de la infancia y la vejez.
El 30 de enero de 1970 se produce la fusión formal de la Caja Obra Médico Asistencial y la Caja de Previsión de la Provincia a partir de la Ley Provincial N°611, dando origen al Instituto de Seguridad Social de Neuquén, compuesta por dos direcciones: jubilaciones y pensiones, y prestaciones de salud. La misma Ley establece que el Instituto actuará con personería jurídica e individualidad financiera propia, como ente autárquico de la Administración Pública, y que sus relaciones con el Poder Ejecutivo se ejercerán por intermedio del Ministerio de Bienestar Social. La administración de los recursos de la Obra Social es independiente del Ministerio de Salud, y cuenta con una Dirección integrada por un Administrador y un Directorio.
Formalmente el ISSN es el encargado de brindar cobertura de atención médica a los empleados públicos de la provincia, sus familiares, pensionados y adherentes voluntarios, además de cumplir funciones previsionales. Su cobertura alcanza al 37% de los neuquinos (205,1 mil habitantes), de los cuales 44% vive en la capital de la provincia, 8% en la ciudad de Zapala, 15% distribuidos en ciudades a menos de 80 Km. de la capital y el 33% disperso en el resto de las localidades de la provincia.
Los ingresos asistenciales del ISSN provienen de los aportes salariales (en un 5% del ingreso), y 7% de contribuciones patronales. Los fondos no son depositados directamente a la cuenta de la Obra Social, por lo que su recolección involucra una gestión de cobranza sistemática. Complementariamente, el ISSN mantiene co-seguros para la mayoría de las prestaciones médicas, que recaen en el bolsillo del afiliado. Desde sus comienzos en la década del '70, el ISSN estableció los porcentajes de cobertura que se mantienen en la actualidad, consistentes en: 100% para internaciones, 80% en consultas y 70% en medicamentos.
Contrariamente a lo que ha venido sucediendo en los últimos años con otras obras sociales provinciales y nacionales que han modificado sus mecanismos de pago, pasando de métodos de pago retrospectivos a prospectivos, el ISSN mantiene su política inicial de pagar por las prestaciones realizadas a los médicos con quienes mantiene contratos.
La Obra Social Provincial no cuenta con establecimientos propios, celebrando contratos con prestadores del sector privado (ya sean ellos independientes o agrupados en la Asociación de Clínicas de la Provincia) y público. Dada la falta de establecimientos privados en el interior, 33% de los neuquinos cubiertos por el ISSN acuden al sector público como único efector. Esta población, sumada a aquella sin cobertura formal, lleva a que el 47% de los neuquinos se encuentre cubierto por el subsector público, y el 72% por alguna estructura de financiamiento provincial.
Por su parte, las Obras Sociales Nacionales brindan cobertura a 199,2 mil afiliados, lo que constituye el 36% de la provincia. La Obra Social de Petroleros Privados, en primer lugar, así como la de Empleados de Comercio y Actividades Civiles, en segundo término, son las instituciones que agrupan la mayor cantidad de afiliados, cubriendo entre ambas cerca del 30% del total del rubro2. Asimismo, un total de once Obras Sociales Nacionales representan 70% de los beneficiarios de su grupo. La Tabla 5 enumera las obras sociales con mayor presencia en la provincia para el año 2010.
Tabla 5- Afiliados a Obras Sociales Nacionales en la Provincia de Neuquén
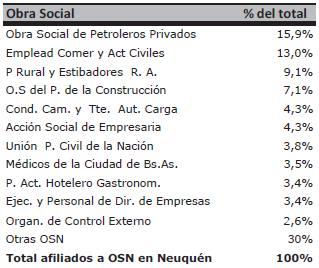
Fuente: Superintendencia de Servicios de Salud 2010
Figura 3-Actores del sistema de Salud de Neuquén: Dimensión vertical y horizontal
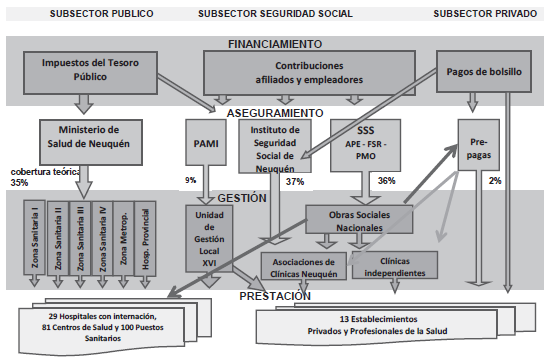
La gestión de recursos se realiza directamente por los prestadores públicos, en un sistema integrado verticalmente, en tanto que los otros subsectores operan mediante contratación directa de prestadores (PAMI), a través de asociaciones de clínicas, o estructuras mixtas (como el ISSN), o contratando a hospitales públicos.
Es así como un mismo establecimiento público es opción de atención de una porción de la población cubierta (por una obra social o prepaga), al tiempo que brinda prestaciones a la población sin afiliación. Esto, sumado a las dificultades que presentan los hospitales para hacer efectivo el recupero de costos por servicios brindados a pacientes que contribuyen a otro subsistema, señala la existencia de financiamiento cruzado desde el subsector público hacia la seguridad social. De acuerdo a fuentes consultadas durante el trabajo de campo para la realización de este estudio, sólo un 5% de lo facturado alcanza a recuperarse para el presupuesto público.
VI. ESTRUCTURA DEL MERCADO PRESTADOR: MECANISMOS DE CONTRATACION Y PAGO
VI.1. Características generales
Habiendo presentado la estructura organizacional del sistema de salud de la provincia, la presente sección pretende identificar las estrategias de los actores participantes a partir del análisis de sus incentivos e interrelaciones, y el poder de negociación relativo de cada uno.
El marco teórico presentado nos permite inferir la siguiente hipótesis para el desarrollo de la presente sección: si bien los agentes toman decisiones individuales en pos de maximizar sus beneficios, interactúan estratégicamente dentro de un contexto definido a partir de condiciones de oferta y demanda de servicios de salud. La toma de decisiones define una conducta, de transferencia, cooperación u absorción de riesgos sanitarios y financieros, que influye en el desempeño y resultados finales de los servicios de salud a los que accede la población.
En este sentido, el objetivo principal es inferir cuáles son los hechos y las expectativas que se encuentran detrás del proceso de toma de decisiones de los agentes.
A continuación se procederá al análisis del comportamiento de los actores del sistema, empleando como insumos de trabajo las entrevistas en profundidad y los cuestionarios descritos en la sección metodológica.
La Tabla 6 a continuación muestra la cantidad y participación en el total, de establecimientos públicos y privados entrevistados en los departamentos Confluencia (grande), Zapala (mediano) y Pehuenches (pequeño) seleccionados para el análisis.
Tabla 6-Departamentos y Establecimientos Encuestados según dependencia
A fin de establecer un paralelismo con la estructura organizacional sanitaria del subsector público provincial, resulta oportuno aclarar que los establecimientos entrevistados en el Departamento Confluencia coinciden con el área de injerencia del Hospital Provincial Castro Rendón y las Zonas Sanitarias Metropolitana y V. Por otra parte, los establecimientos entrevistados del Departamento Zapala se ubican en la Zona Sanitaria II y los del Departamento Pehuenches en la Zona Sanitaria III.
La selección de tales departamentos respondió a la necesidad de contar con una muestra que permitiera analizar diferentes espacios en términos de características socio-económicas y sanitarias de la población, donde existieran establecimientos públicos y privados con internación. La Tabla 7 muestra los promedios y la dispersión de las variables de oferta relevadas en las encuestas para establecimientos públicos, privados y para el total de los doce establecimientos encuestados.
Tabla 7-Estructura de Oferta de Establecimientos Públicos y Privados
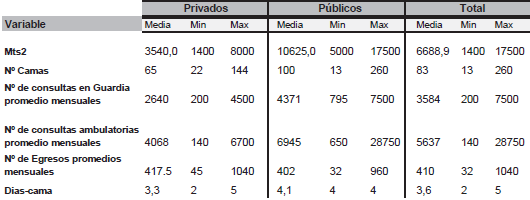
Fuente: Elaboración propia en base a encuestas de campo (2011).
Se observa que los establecimientos privados son, en promedio, de menor escala que los públicos, cuya superficie promedio más que duplica la de los privados. Los sanatorios privados, asimismo, presentan una mayor dispersión en este indicador, de modo que el establecimiento privado de mayor superficie supera en cinco veces al de menor superficie.
El número de camas promedio en el sector público es mayor que en el sector privado aunque con mayor dispersión. Ello se explica por la diversidad de departamentos en los que se ubican los efectores públicos con internación, ajustándose a la concentración poblacional de cada caso. En cambio, los establecimientos con internación del subsector privado se concentran en las ciudades más pobladas y adecuan su oferta a la mayor necesidad y a la distribución de la riqueza provincial.
Las variables de producción, reflejadas a partir del número de consultas ambulatorias y el de guardia, es mayor en los establecimientos públicos que en los privados, como resultante del planteo anterior. Sin embargo, el número de egresos promedio mensuales es marginalmente mayor en los establecimientos privados, probablemente asociado al sesgo de cada institución prestadora, tanto en términos de perfil epidemiológico (los pacientes públicos requieren de mayor extensión en su período de internación dada las condiciones de llegada, incluidas la condición social y las distancias físicas), como también por el incentivo a alcanzar mayor rotación en las camas privadas. Ello se verifica al considerar el indicador de días/cama, superior en el sector público, aunque con menor dispersión entre instituciones.
Sobre la composición del financiamiento de los establecimientos privados encuestados, la Tabla 8 muestra, para el departamento capital y la jurisdicción de tamaño mediano, el valor promedio que representa cada pagador en el financiamiento total del establecimiento (tasa de dependencia financiera) y la dispersión de tal porcentaje.
Tabla 8-Tasa de Dependencia Financiera por Financiador de las Instituciones Privadas Prestadoras, según Departamento
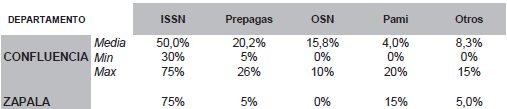
Fuente: Elaboración propia en base a encuestas de campo (2011).
Considerando que bajo el concepto de Obras Sociales Nacionales y prepagas se agrupan una variedad numerosa de financiadores, las encuestas de campo ratifican la información administrativa recogida sobre la importancia del ISSN en la estructura de financiamiento provincial. Sin importar el tamaño poblacional del Departamento, el ISSN es el pagador de mayor importancia, con mayor relevancia en el municipio de menor escala, donde existe menor diversidad en la estructura del mercado de trabajo.
Todos los establecimientos entrevistados manifiestan mantener contrato con la Obra Social Provincial para brindar prestaciones a sus afiliados, del mismo modo el 100% señaló al ISSN como el pagador con mayor porcentaje de injerencia en el financiamiento propio, en algunos casos llegando al 75%. En el 66% de los establecimientos privados, la Obra Social Provincial representa más del 50% de su financiamiento y, en el caso de menor dependencia financiera, alcanza el 30%.
Si bien el porcentaje de población cubierta por las prepagas en toda la provincia representa solo el 2% (correspondiente a los estratos de mayores ingresos), las mismas mantienen un vínculo significativo con los establecimientos privados, resultando ser el segundo financiador de mayor importancia en el 70% de los establecimientos privados. Sin embargo, la diferencia entre departamentos es relevante: la localidad de mayor escala muestra mayor presencia de prepagas, aunque con una dispersión también mayor.
De las clínicas privadas encuestadas en Confluencia, el 80% manifestó no tener contratos con PAMI, mientras que el resto representa el 20% de su giro económico. Tal porcentaje se reduce al 15% en el caso del establecimiento de Zapala. Las Obras Sociales Nacionales no superan el diez por ciento de las estructuras financieras de los prestadores encuestados.
El comportamiento de estos cuatro grupos de pagadores (ISSN, prepagas, OSN y PAMI), contempla más del 85% del financiamiento de todos los establecimientos privados, el porcentaje restante se encuentra compartido entre PROFE, el Estado Provincial, ART-Medicina Laboral y los gastos de bolsillo.
El análisis precedente se completa con la observación de la integración de los establecimientos privados en asociaciones intermedias. El 50% de los establecimientos privados de salud de la provincia se encuentran agrupados en la Asociación de Clínicas Sanatorios y Hospitales Privados de Neuquén, fundada hace 50 años (en adelante, AC). En todos los casos se presume que la razón para formar parte de la AC es facilitar la negociación de contratos brindando un espacio de acuerdo común y colaboración, no existiendo patrones de escala, ubicación geográfica, prestaciones diferenciadas ni reputación por parte de los establecimientos.
De los establecimientos privados que se hallan por fuera de la Asociación de Clínicas, la mitad (ubicados en la capital provincial) actúa de manera independiente a la hora de negociar contratos con los respectivos pagadores, y el 50% restante, si bien negocia contratos de manera independiente, se agrupa bajo la gerencia de salud ADME y actúan como efectores contratados de la Obra Social de Petroleros Privados. Los establecimientos agrupados bajo esta gerencia se localizan en la Capital Provincial y en dos ciudades próximas a complejos de actividad petrolera.
La Tabla 9 permite establecer relaciones entre pertenencia (o no) a una asociación intermedia y porcentajes de financiamiento. Se observa que los establecimientos privados que integran la Asociación de Clínicas presentan, en promedio, una mayor dependencia relativa del ISSN en términos de financiamiento. Si bien los establecimientos agrupados bajo la gerencia ADME reconocen al ISSN como principal pagador, reflejan una estructura de financiamiento relativamente más diversificada, con presencia del financiamiento de OSN y prepagas. Por su parte, los establecimientos privados no agrupados dependen básicamente del financiamiento de la Obra Social Provincial, y en menor medida de prepagas.
Tabla 9-Participación Financiera de los Intermediarios en Establecimientos Privados, según Asociación Intermedia

Fuente: Elaboración propia en base a encuestas de campo (2011).
Una primera conclusión del trabajo nos permite afirmar que el poder de mercado, medidopor la importancia en el financiamiento de los establecimientos entrevistados (tanto privados como públicos), es ejercido por el pagador de mayor peso en términos de aseguramiento relativo, es decir la Obra Social Provincial. En adelante, se investigará la interrelación estratégica entre financiadores y prestadores del sector privado mediante el análisis de los términos de los contratos que los vinculan.
VI.2. Poder de negociación y estructuras de contratos entre seguros y clínicas
A fines de 2004, PAMI implementó su "Nuevo Modelo Prestacional" que incluyó, entre otros elementos, la suspensión del gerenciamiento indirecto de sus acuerdos con prestadores a través de asociaciones de clínicas para contratar servicios directos, gestionados mediante sus Unidades Regionales, modalidad que se mantiene hasta el presente.
En contraste, tanto en la Obra Social Provincial como en las Obras Sociales Nacionales y Prepagas, sus mecanismos de negociación de acuerdos dependen de la pertenencia o no a la AC, donde se nuclea la mitad de la oferta privada de la provincia. El resto, no agrupados o bajo el gerenciamiento de ADME, negocian contratos de manera directa con sus pagadores.
Desde un argumento de monopolio bilateral, el agrupamiento de la oferta brinda mayor poder de negociación a los proveedores, ante una demanda altamente concentrada. De esta manera, una modalidad de negociación directa denota mayor poder relativo de mercado a favor de los financiadores, mientras que modalidades que articulan alguna asociación de prestadores tienden a reforzar su posición frente al asegurador.
De la información relevada se deriva que PAMI ha apostado a su capacidad negociadora dada su estructura nacional como la institución de seguridad social más amplia del país, llevando a contratar por cápita a efectores de menor escala relativa en ciertas provincias (Maceira et al, 2011). En cambio, tanto las Obras Sociales Provinciales como las Nacionales recurren a estructuras de contratos alternativos. Las Obras Sociales Provinciales, más allá de su poder local, se constituyen en el único asegurador provincial, debiendo facilitar mecanismos de riesgo financiero compartido con los prestadores de sus provincias. Por su parte, las instituciones de seguridad social nacional cuentan en general con escalas relativamente reducidas de beneficiarios, con menor poder de negociación individual frente a asociaciones de prestadores.
A partir de las encuestas realizadas en el Departamento Confluencia (donde se concentra el 66% de la población total y el 79% de los establecimientos privados con internación), sólo dos de seis establecimientos privados encuestados manifiesta mantener contratos con PAMI. Ellos a su vez son los de menor escala relativa, lo que refuerza las observaciones elaboradas en otras provincias, en un contexto específico neuquino de población relativamente joven y menor presencia institucional.
Como principal actor local de aseguramiento y financiamiento, el ISSN no siempre hace uso de su posición de líder a la hora de establecer pautas de contratación, manteniendo contratos directos sólo con aquellos prestadores que no se encuentran agrupados bajo la Asociación de Clínicas.
En paralelo, del estudio de campo se infiere que los mecanismos de pago definidos en los contratos son en general por prestación, y en menor medida por módulo diario (la unidad de pago es más desagregada que el pago por prestación, aunque menos agregada que en la cápita). Sin embargo, y como se anticipó en el marco teórico, los esquemas de pago por prestación generan incentivos a la sobre-oferta, e implican una transferencia de riesgo financiero desde los prestadores hacia los financiadores de servicios de salud. Ante la estructura de mercado discutida, la presencia de pagos por prestación en un esquema de fuerte concentración en la estructura de financiamiento se puede atribuir a una o varias de las siguientes razones:
- Esquemas de techos prestacionales en el pago por servicio, reduciendo riesgos financieros por parte del pagador,
- Facilidad de gestión de débitos y mora en los pagos por parte de los aseguradores, derivando una ganancia financiera, más allá del mecanismo de retribución escogido,
- Articulación de transferencias de riesgos financieros aguas abajo, hacia el paciente, que absorbe la diferencial de pagos por servicio relativamente bajos3, y/o
- Presencia de espacios geográficos particularmente definidos, que permiten descentralizar el mercado, aumentando la capacidad de negociación de un subgrupo de clínicas particulares.
A partir de las entrevistas de campo, el 100% de los establecimientos encuestados manifiesta la existencia de techos prestacionales y copagos a cargo del paciente, tanto para beneficiarios de la Obra Social Provincial como de prepagas y Obras Sociales Nacionales. En el caso del ISSN los copagos se aplican a todas las prácticas médicas excepto internación, donde la cobertura es del 100%.
Asimismo, el total de los establecimientos entrevistados manifiesta que la aplicación de débitos se realiza de manera unilateral por el pagador (ISSN, OSN, prepagas y PAMI). A través de este procedimiento, el financiador abona solo el monto facturado reconocido, reafirmando de esta manera su poder de negociación frente a los prestadores.
Del mismo modo, la brecha entre la pauta contractual promedio de pago (1,7 meses), por financiador, y la regla efectiva de pago, evidencia una demora en meses de entre 30% y 70% sobre la pauta original. Las prepagas y OSN son las que pagan con menor demora, le sigue el PAMI y por último el ISSN que casi duplica el plazo de pago efectivo con el pautado en contrato.
Por último, es posible identificar la presencia de mecanismos de diferenciación de servicios entre prestadores, particularmente por motivos geográficos, permitiendo la captura de ciertos financiadores (zonas petroleras, particularmente), y de escala (número de camas, tecnología disponible, entre otros aspectos).
VI.3. Mecanismos y agentes involucrados en el pago a profesionales de la salud
En la provincia los profesionales de Salud se encuentran regulados por Colegios Profesionales. En la capital provincial existe un Colegio por especialidad, habiendo Colegio de Médicos, de Bioquímicos, de Cardiólogos, etc. En el interior de la provincia existen cinco Colegios Profesionales distribuidos en las ciudades más importantes, que representan a todos los profesionales de la salud sin diferenciar por especialidad. Su afiliación es obligatoria para todos los trabajadores del sector privado y opcional para los empleados del sector público.
La mayoría de los trabajadores en relación de dependencia recibe un salario fijo por sus tareas profesionales. El esquema de pago muestra al financiador abonando al Círculo Médico, y éste al establecimiento, quien finalmente y en la mayoría de los casos, paga un salario fijo a sus empleados. Sólo algunas especialidades son remuneradas por prestación, a través de la negociación de los diferentes Círculos de la Provincia. Generalmente, contratos mejor remunerados se vinculan con profesionales cuya oferta es relativamente restringida (neurocirujanos, cardiólogos, anestesistas).
Por su parte, en el caso de los profesionales que no trabajan en relación de dependencia, la negociación del monto a cobrar depende del tipo de prestación realizada y del establecimiento donde la misma se efectúa. La retribución por las prestaciones efectuadas en pacientes internados es negociada entre la Asociación de Clínicas de Neuquén o el establecimiento (en el caso de los no agrupados) y el pagador. En este caso, el financiador abona por prestación o por módulo al establecimiento o la AC (quien centraliza los pagos), para luego transferir los recursos al médico.
Respecto de las prestaciones ambulatorias, la negociación se efectúa entre el pagador y el Círculo correspondiente, pudiendo el mecanismo de pago ser por prestación o por módulo. En este caso, el Círculo centraliza los pagos de todos los financiadores y luego retribuye a cada profesional.
Hasta el momento, y como anticipa la teoría,parecería ser que en el mecanismo de pago por prestación a los profesionales de salud son los financiadores los que cargan con todo el riesgo financiero. Sin embargo, un análisis de las estrategias empleadas por el financiador de mayor importancia en la provincia, el ISSN, permite afirmar que se aplican diversos mecanismos a fin de evitar la sobre-prestación y la carga del riesgo financiero asociada.
Finalmente, el ISSN establece dos tipos de restricciones a la prestación de servicios de salud: (i) limitando la cantidad diaria/mensual de prestaciones por profesional, que implica un techo presupuestario por profesional, y (ii) define un tope de consultas por paciente en un lapso de tiempo (Ej.: hasta siete prácticas ambulatorias mensuales de baja complejidad para prestaciones bioquímicas, cobertura ambulatoria de salud mental que no exceda 30 sesiones anuales, etc.).
VI.4. Gestión hospitalaria pública
Los establecimientos públicos de salud de Neuquén son entidades de gestión centralizada en la Subsecretaría de Salud del Gobierno Provincial. El presupuesto del hospital es definido por autoridades del nivel central, y las decisiones de subcontratación de servicios asistenciales, tanto dentro como fuera de los Hospitales, son tomadas en el nivel ministerial. Por esa misma razón, los servicios de limpieza y cocina se encuentran tercerizados a través de contratos entre los respectivos prestadores privados y la Subsecretaría, sin injerencia de los Hospitales.
En el proceso de toma de decisiones, los hospitales solo participan de manera conjunta con la Subsecretaría en lo que respecta a contratación de personal o generación de cargos a cubrir. El hospital eleva la propuesta de solicitud de recursos humanos al nivel ejecutivo provincial, quien finalmente autoriza la contratación. El pago al personal de planta es responsabilidad de la Subsecretaría, el cual se basa en sueldos fijos originados en presupuestos históricos, no incorporando premios por productividad.
Más allá del presupuesto hospitalario financiado por el Tesoro provincial (que constituye un 90% del total disponible), existen tres fuentes generadoras de recursos económicos: el Plan Nacer, originado por recursos del Ministerio de Salud Nacional, los fondos de recupero financiero, y la Cooperadora hospitalaria. Existen dos modalidades de uso de los mismos, de acuerdo al origen de los mismos:
- Fondos provenientes del Plan Nacer y/o recursos recaudados por la Cooperadora del Hospital: son administrados a discreción por el Director del Hospital, en tanto no se involucren sumas superiores a los 10 mil pesos, en cuyo caso se requiere de intervención de la Subsecretaría para la aprobación del gasto.
- Fondos provenientes del presupuesto del hospital no asociados con partidas centralmente definidas (recursos humanos, medicamentos y descartables, equipamiento), e ingresos por recupero financiero: en estos casos, las compras pueden efectuarse vía licitación pública y/o privada, con participación de la Subsecretaría de Salud, según el monto involucrado.
Si se analizan el porcentaje de la población que asiste al hospital con algún tipo de cobertura, el mismo varía en torno al 30% y 40% de los usuarios. Ello permitiría la reutilización de fondos en el hospital público de recursos aportados por los contribuyentes a otros subsistemas. Sin embargo, la importancia que algunos establecimientos públicos asignan al recupero financiero es limitado, a pesar de los esfuerzos desplegados por la autoridad sanitaria provincial.
La distribución de fondos provenientes del recupero financiero se efectúa de la siguiente manera: 70% al hospital efector de la prestación, 22% fondos de redistribución, 3% Zona Sanitaria y 5% Dirección de recupero financiero en el Nivel Central. Dichos fondos se reciben en una cuenta separada a la del presupuesto provincial y los emplean mayoritariamente en la reparación de automotores e instalaciones.
Del total del recupero financiero del 2011 (31,2 millones de pesos), más del 50% corresponde a prestaciones realizadas a la Obra Social Provincial, 23% a PAMI y el resto a Obras Sociales Nacionales (OSECAC, Petroleros Privados, IOSE, OSPEPRA) y en menor medida a prepagas.
Según entrevistas a referentes claves, el recupero proviene en mayor medida de las prestaciones efectuadas por especialistas, al tiempo que las consultas en atención primaria son las que menos se facturan. En tanto, la facturación asociada a servicios de internación es de difícil seguimiento, debido a la baja probabilidad de reunir toda la información requerida para hacer efectivo el reclamo.
Los directivos públicos manifestaron que el porcentaje de financiamiento proveniente de recupero de costos nunca excede el 5% del presupuesto del Hospital. Al igual que los privados, se evidencia la importancia relativa del ISSN en el financiamiento de los hospitales, asociados generalmente al pago de una cápita mensual. En contraste, la presencia del PAMI y fondos privados (prepagas, ART, etc.) es poco significativa.
CONCLUSIONES
La literatura económica refiere como Teoría de la Agencia al esquema de análisis que permite estudiar a los contratos como instrumentos tendientes a establecer condiciones de conducta bajo un mundo de información asimétrica. Naturalmente, los sistemas de salud proveen un claro ejemplo de estructuras de agencia en un contexto particular de garantías de derecho a la salud. Existe una extensa tradición que analiza mecanismos de pago e incentivos en salud, en base al diseño de estructuras bilaterales de acción, definiendo reacciones o conductas de las partes participantes.
De este modo, un contrato que define un sistema de pago retrospectivo estimula a los médicos a inducir la demanda de sus pacientes por mayores servicios ocasionando altos costos en tratamientos y administrativos, mientras que un contrato que estipula pagos prospectivos ayuda a controlar los costos pero es ineficiente en la calidad y cantidad de atención médica ofrecida. Sin embargo, el contexto donde el contrato tiene lugar permite identificar particularidades que confirman o difieren de la respuesta teórica tradicional. Ello vincula al contrato en su entorno de negociación, con resultados heterogéneos en función de la ubicación geográfica del prestador, la concentración de oferentes o financiadores, las posibilidades de diferenciar servicios entre instituciones competidoras, entre otros aspectos.
El presente estudio propone aplicar el marco teórico descripto a la relación entre financiadores, prestadores y usuarios en el sistema privado y público de la provincia de Neuquén, mediante la implementación de encuestas a instituciones oferentes de servicios de segundo y tercer nivel de complejidad, y un mapeo de los actores participantes de la realidad provincial.
La Tabla 10 resume las principales características que definen un contrato entre pagadores y prestadores de servicios de salud: mecanismo de pago, existencia de mora en los pagos, coseguros y débitos, según agrupación o no de los prestadores en asociaciones intermedias.
Tabla 10 - Transferencia de riesgo según pertenencia o no a asociaciones intermedias

Fuente: Elaboración propia en base a entrevistas de campo (2011)
Algunas conclusiones al respecto son:
- Si bien no se identifican diferencias significativas en lo que respecta a mecanismo de negociación de los contratos entre establecimientos agrupados, es posible hallar heterogeneidad entre los establecimientos agrupados y los que no lo están. Aquellos organizados bajo la Asociación de Clínicas negocian sus contratos vía intermediación (excepto PAMI), en tanto los integrantes de la gerencia ADME negocian sus contratos de manera directa con cada financiador.
- La negociación conjunta, bajo intermediación de la Asociación de Clínicas, brindaría cierto poder relativo de negociación a sus miembros. La Asociación de Clínicas negocia nomencladores diferenciados con cada pagador (ISSN, Prepagas y OSN), manifestando que la cobertura más amplia en término prestacionales es ejercida por el ISSN, aunque los tres grupos presentan tarifas unitarias similares.
- Los establecimientos no agrupados son claramente identificados y diferenciados del conjunto, se reconocen a sí mismo como líderes de mercado en términos de capacidad instalada (cantidad de camas) y prestaciones diferenciadas (en cuanto a nivel de complejidad y/o orientación específica -salud mental y enfermedades crónicas-). Lo anterior les daría cierto poder de negociación individual frente a los pagadores a la hora de definir contratos.
- Los establecimientos agrupados bajo la gerencia ADME negocian sus contratos de manera individual con cada uno de los financiadores del sistema, mostrando alta diversidad de instituciones contratantes y las menores tasas de dependencia financiera de la provincia con respecto a una única estructura de aseguramiento. A pesar de considerar a la Obra Social de la Provincia como un financiador de importancia, mantienen un vínculo estrecho con OSNs, en particular, Petroleros Privados, al localizar sus establecimientos en zonas geográficas próximas a complejos de producción petrolera.
- PAMI es el único pagador que negocia contratos de manera directa con cada prestador, desde el año 2004 cuando implementó su "Nuevo Modelo Prestacional" a partir del cual se suspendió el gerenciamiento indirecto.
De este modo, las instituciones de aseguramiento y las clínicas privadas prestadoras logran establecer mecanismos de transferencia de riesgos financieros aguas abajo mediante techos prestacionales y gestión de débitos, a pesar de la estructura de pagos por prestación. La existencia generalizada de copagos y la capacidad de diferenciación de algunas clínicas, ya sea en términos verticales (diferenciales de servicios) u horizontales (locación geográfica) limitan la absorción directa, dando un resultado final más equilibrado entre las partes.
Las consultas muestran que la capacidad de recupero financiero se encuentra principalmente asociada a la voluntad de gestión de cobranzas del Director del Hospital y su equipo de gerencia, en una provincia que no ha suscripto la normativa de reintegro mediante la figura del Hospital de Gestión Descentralizada, más allá de la escala y ubicación geográfica del establecimiento. Como contracara, existe cierto consenso que "Al sector privado le conviene que sus afiliados se atiendan en los hospitales públicos por distintos motivos: en los hospitales se subfactura, los aranceles del sector público son un 20% inferiores a los del sector privado además es el único sector con efectores en toda la provincia a través de establecimientos con fuerte historia institucional".
Notas
1 Perrone y Moreno (2008), reseña histórica del sistema de salud (página Web institucional http://www.saludneuquen.gob.ar/institucional/resenahistorica), y entrevistas con informantes clave del sistema de salud neuquino.
2 Dada la importancia de la actividad petrolera en Neuquén, la Obra Social de Petroleros Privados cuenta con contratos específicos con efectores propios en la provincia, localizados en la capital y en dos ciudades cercanas a complejos de actividad petrolera.
3 La derivación de riesgo financiero hacia los usuarios del servicio en un sistema de salud se produce a partir del incremento del gasto de bolsillo generado por la existencia de copagos. La presencia de copagos, además de representar un incremento en los costos que el usuario debe destinar para la atención de sus necesidades de salud, disminuye el incentivo a utilizar servicios de manera discrecional, y promueve el uso de fuentes alternativas de atención gratuitas, brindadas por el sector público. En algunos casos, el uso de copagos puede tener resultados negativos sobre la equidad del sistema, en tanto que limita el acceso al tratamiento de requerimientos reales de cuidado de la salud.
REFERENCIAS BIBLIOGRAFICAS
1. Banco Mundial, (2011), World Development Indicators.
2. Chernichovsky, D. Bolotin, A. y De Leeuw, D., (2003), "A Fuzzy Logic Approach Toward Solving the Analytic Enigma of Health System Financing", The European Journal of Health Economics, Vol. 4, (3), pp.158-175.
3. Fama, E. y Jensen, M, (1983), "Agency Problems and Residual Claims", Journal of Law and Economics, Vol. 26, (2), pp.327-349.
4. Gorosito, J. y Heller, H, (1993), El sector salud de la provincia del Neuquén.
5. Gosden, T., Forland, F. Kristiansen, IS, et al, (2001), "Impact of payment method on behavior of primare care physicians: a systematic review", Journal of Health Services Research & Policy, Vol. 6, (1), pp.44-55.
6. Instituto Nacional de Estadísticas y Censo, (2001), Censo Nacional de Población y Vivienda, Argentina.
7. Instituto Nacional de Estadísticas y Censo, (2010), Censo Nacional de Población y Vivienda, Argentina.
8. Leonfanti, F. y Chiesa, M.E, (1988), "Neuquén, Argentina, Provincial Health, Policies and Their Results", Journal of Rural Health, Vol. 4, (1), pp.59-69.
9. Maceira, D. (1998), "Mecanismos de pago a prestadores en el sistema de salud: incentivos, resultados e impacto organizacional", Aportes para un programa de investigación en países en desarrollo, Documento de Trabajo, CEDES, Buenos Aires.
10. Maceira, D. (2002), "Financiamiento y Equidad en el Sistema de Salud Argentino", Serie Seminarios Salud y Política Pública WP N°7, CEDES, Buenos Aires.
11. Maceira, D. (2003), "Instituciones Sanitarias en un País Federal: Las Obras Sociales Provinciales en Contexto", Serie Seminarios Salud y Política Pública WP N°4, CEDES, Buenos Aires.
12. Maceira, D. (2011), "Crisis económica, política pública y gasto en salud. La experiencia argentina", Documento de Trabajo N°23, CIPPEC, Buenos Aires.
13. Maceira, D., et al. (2011), "Sistemas de salud locales: análisis sobre la relación entre aseguramiento y mecanismos de contratación y pago", Salud Investiga.
14. McGuire, J, (2001), "Health Policy and Mortality Decline in the Province of Neuquén, Argentina", Department of Government - Wesleyan University.
15. McGuire, T. y Randall, E, (1986), "Provider behavior under prospective reimbursement, Cost Sharing and Supply", Boston University.
16. Ministerio de Economía y Finanzas Públicas, Dirección Nacional de Coordinación Fiscal con las Provincias, (2011), Gastos provinciales por finalidad y función, Argentina.
17. Ministerio de Hacienda y Obras Públicas de la Provincia de Neuquén, (2010), "Producto Bruto Geográfico 1993-2010", Neuquén.
18. Ministerio de Hacienda y Obras Públicas de la Provincia de Neuquén, (2010), "Boletín Estadístico", Neuquén.
19. Ministerio de Salud de la Nación, Dirección de Estadísticas e Información de Salud, (2010), "Natalidad, Mortalidad General, Infantil y Materna por lugar de residencia", Argentina.
20. Ministerio de Salud de la Provincia de Neuquén, (2010), "Estadísticas vitales provinciales", Neuquén.
21. Nirenberg, O., Perrone, N. y Moreno, E, (2009), "Evaluación del Sistema Público de Salud de la Provincia de Neuquén", CEADEL Cuaderno N° 45.
22. Organización Panamericana de la Salud, Ministerio de Salud de la Nación, (2011),"Indicadores Básicos en Salud", Argentina.
23. Perrone, N. y Moreno, E, (2008), "La experiencia neuquina de atención primaria de la salud. Un caso pionero de modelos locales de gestión" Capítulo 4 en Maceira, Daniel, coordinador", Experiencias de gestión Pública en Salud", Primer Ciclo, CIPPEC.
24. Programa Naciones Unidas para el Desarrollo, (2010), "Informe Nacional sobre Desarrollo Humano 2010, Desarrollo humano en Argentina: trayectos y nuevos desafíos", Buenos Aires.
25. Sappington D, (1991), "Incentives in Principal-Agent Relationships", The Journal of Economic Perspectives, Vol. 5, (2), pp.45-66.
26. Verdejo, G, (1995), "Situación de salud y tendencias (1986-1995)", Organización Panamericana de Salud, publicación N° 46.